- (11) 4022-2899
- Instituto CIENSA - Rua Joaquim Bernardes Borges, 411 - Centro - Itu/SP
Mostrando itens por marcador: dor crônica
[Parte III] Dor "nas pernas" e não "das pernas"
Nesta terceira parte do nosso artigo "Quando as dores 'nas pernas' não são 'das pernas'" vamos falar um pouco sobre as condições que podem causar dor nas pernas mas a origem está na pelve, com seu complexo emaranhado de músculos, nervos e vasos sanguíneos, e também as condições que podem realmente serem das pernas e que merecem a atenção no contexto clínico. Mais uma vez ressaltamos aqui que estas informações não necessariamente expressam o que pode estar acontecendo com você e não deve ser usado para auto-diagnóstico, ok?
Para ter acesso à Parte I clique AQUI
Para ter acesso à parte II clique AQUI
9. PELVE
Na entrada da pelve, um grande osteófito da pseudoartrose da vértebra de transição L5 pode comprimir a raiz do nervo L5. O ligamento lombossacral (47) se estende da vértebra L5 até a ala do sacro e forma o teto do túnel lombossacral através do qual a raiz do nervo L5 passa. A ossificação do ligamento lombossacral em combinação com os osteófitos da placa terminal do corpo vertebral inferior L5 pode afetar a raiz do nervo L5. (47) Uma fratura de estresse do sacro pode também promover dor nas nádegas, virilhas e coxas. (48) Também pode causar compressão direta ou uma neuropatia da raiz do nervo. (49) A fratura de estresse associada mais comumente é a do ramo ipsilateral, contralateral ou ambas púbicas. (50) Pode permanecer sem ser detectada nas radiografias simples durante meses, mas facilmente demonstrada nas imagens de Ressonância Nuclear Magnética com peso STIR e T2. (51) Somente a RNM identifica 99,2% das fraturas por estresse em comparação com 69% apenas com a tomografia computadorizada. (51) A ressonância magnética continua sendo a investigação de escolha nestes casos.
9.1. SACROILIÍTES
As sacroiliítes degenerativas podem causar dores nas nádegas, virilhas e coxas. (52) Um osteófito da articulação sacroilíaca que se estende anteriormente pode comprimir uma raiz nervosa. Qualquer tipo de sacroiliíte infecciosa (tuberculose, brucelose e piogênese) (53) e tumores de osso e tecido mole dentro e ao redor da articulação sacroilíaca pode dar dor em uma distribuição semelhante. (54) As espondiloartropatias soronegativas (espondilite anquilosante, artrite psoriática, artrite reativa e doença de Behçet) também devem ser consideradas. (55)
9.2. RADICULOPLEXOPATIAS LOMBOSSACRAS
Uma radiculoplexopatia lombossacral apresenta dor assimétrica nos membros inferiores, fraqueza, atrofia e parestesia (formigamentos). (56) Podem causar neuropatia radiculoplexa lombossacra:
- Diabetes
- polineuropatia inflamatória desmielinizante crônica,
- doença do tecido conjuntivo,
- Doença de Lyme,
- sarcoidose,
- HIV e
- polirradiculopatia relacionada ao citomegalovírus. 56,57
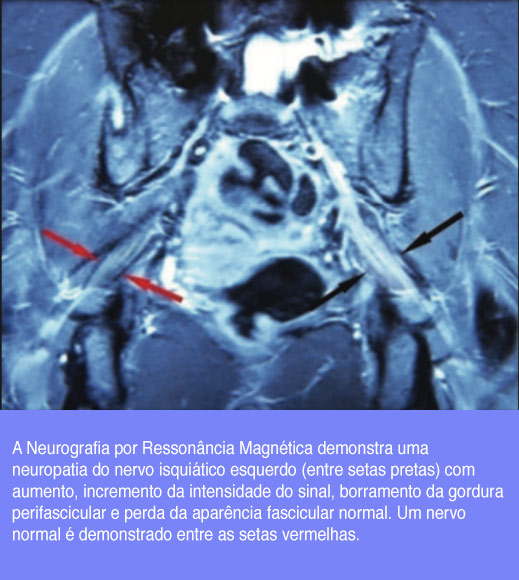
Os achados típicos da NEUROGRAFIA POR RESSONÂNCIA NUCLEAR MAGNÉTICA são aumento da intensidade do sinal e aumento do nervo e embaçamento da gordura peri-fascicular nas seqüências de neurografia ponderada em T2 (58, 59) (longos tempos de eco, pulsos de saturação de radiofreqüência para suprimir os sinais dos vasos adjacentes e supressão de gordura seletiva de freqüência). (60, 61) Eletroneuromiografia (ENM), glicemia em jejum, taxa de sedimentação, fator reumatóide, anticorpos antinucleares, anticorpos antineutrófilos citoplasmáticos, antígeno nuclear extraível, HIV, (56) anticorpos séricos associados a distúrbios neurológicos (antineuronal, antiganglósido e anti-astrocitos) (62) e avaliação do LCR são algumas das investigações especiais de valor diagnóstico.
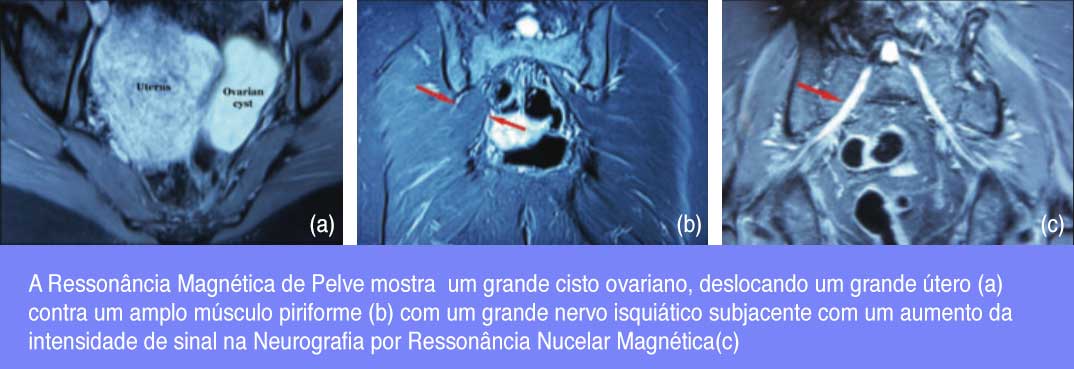
9.3. SÍNDROME DO MÚSCULO PIRIFORME
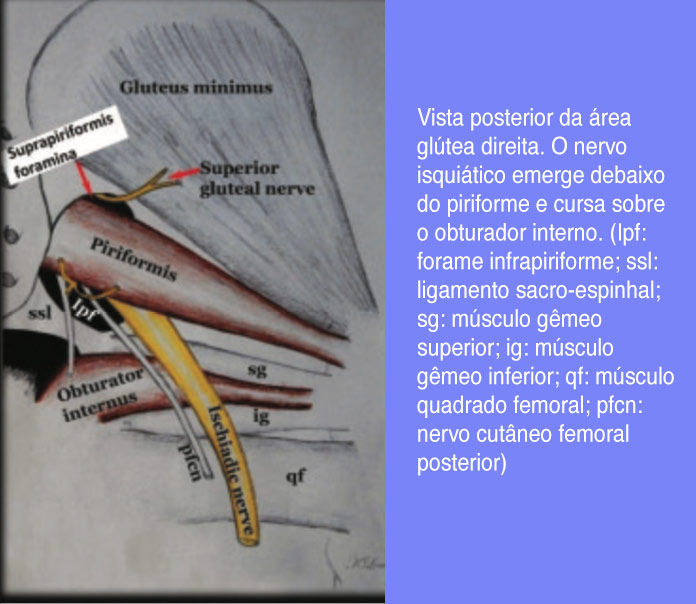
Na síndrome do músculo piriforme a hipertrofia, espasmo, contração ou inflamação do músculo piriforme pode comprimir o nervo isquiádico com dor em qualquer parte da distribuição do nervo isquiádico.
A precisão diagnóstica de uma grande variedade de testes clínicos (sensibilidade à palpação profunda sobre o piriforme, (63) sinal de Pace, (64) sinal de Freiberg, (65) teste FAIR [flexão-adução-rotação interna], (66) posição persistente do piriforme em rotação externa) permanece controversa. (67) O diagnóstico por imagem com uma RM da PELVE é baseado em ampliação do piriforme pela ressonância nuclear magnética e da NEUROGRAFIA por ressonância magnética. (59) Só a ampliação do piriforme tem uma especificidade de 66% e uma sensibilidade de 64%. Se além disso a ressonância magnética
A NEUROGRAFIA POR RNM demonstra um aumento da intensidade do sinal e ampliação do nervo isquiádico (Figura 21), a especificidade aumenta para 93% e a sensibilidade para 64%. (68)
9.4. EXTREMIDADE INFERIOR
A bursite trocantérica maior e a tendinite glútea média continuam sendo algumas das causas mais comuns de dor nas pernas em pacientes acima de 60 anos de idade.
Uma fratura de estresse do colo do fêmur, da área intertrocantérica e do fêmur proximal apresenta dor na virilha e na porção anterior da coxa proximal. As radiografias simples podem permanecer normais por um tempo considerável.
Uma ressonância magnética e uma cintilografia óssea são úteis nos estágios iniciais para confirmar o diagnóstico. Bursite e sinovite do íliopsoas (88) e iliopectineal (89) presentes podem levar a dor na virilha e na porção anterior da coxa proximal. Elas também podem dar paralisia e dor no nervo femoral. As mononeuropatias focais não-traumáticas podem apresentar sintomas indistinguíveis de uma hérnia discal lombar e incluir as seguintes condições:
- Neuropatias de compressão: Aguda, crônica e hereditária. 90
- Neuropatias infecciosas: Herpes zoster, doença de Lyme, síndrome da imunodeficiência adquirida (AIDS), mononeuropatia da lepra, hepatite B e C, citomegalovírus, vírus Epstein-Barr, várias infecções bacterianas. 11-15
- Neuropatias inflamatórias/vasculíticas: Síndrome de Churg-Strauss, poliangite microscópica, poliarterite nodosa clássica, granulomatose de Wegener, lúpus eritematoso sistêmico, artrite reumatóide, síndrome de Sjögren. 11-15
- Neuropatias relacionadas a drogas: Sulfonamidas, outros antibióticos, agentes anti-virais. 11-15
- Neuropatias metabólicas: Amiotrófia diabética, alcoólica e urêmica. 6-8
- Neuropatias paraneoplásicas: Vasculite paraneoplásica, neuropatia paraneoplásica sensorio-motora. 16,17
- Neuropatia por radiação. 90
- Tumores do nervo e da bainha nervosa. 90
- Hereditário: Polineuropatia amilóide familiar, (91) neuropatia de compressão hereditária. 90
As síndromes de encarceramento nervoso da extremidade inferior incluem as seguintes condições:
- As síndromes de aprisionamento ilio-hipogástrico (T12, L1), ilioinguinal (T12, L1) e genitofemoral (L1, 2) geralmente ocorrem após a cirurgia do baixo ventre. 92
- O encarceramento do nervo cutâneo lateral femoral (L2-4) também é conhecido como meralgia parestésica. Os sintomas incluem sensação de queimação na região anterior e lateral da coxa, formigamento e dormência. 92
9.4.1. Nervo Femoral
O nervo femoral (L2-4) é geralmente preso abaixo do ligamento inguinal onde se encontra próximo à cabeça femoral, a inserção do tendão do vasto intermédio, o tendão do psoas e a articulação do quadril e a cápsula da articulação do quadril. Tudo isso pode causar aprisionamento. (92) Outras causas de aprisionamento incluem calor metilmetacrilato durante a artroplastia total do quadril, procedimentos pélvicos que requerem uma flexão aguda, posicionamento abduzido e girado externamente, compressão por um feto em parto difícil, fraturas pélvicas e radiação. 92
9.4.2. Nervo Safeno
O nervo safeno (L3,4) é o ramo terminal e o mais longo do nervo femoral. Ele pode ficar preso ao perfurar o teto do canal adutor, por vasos femorais, bursite de pata anserina, operações de varizes e cirurgia medial do joelho. 92,93
9.4.3. Nervo Fibular
A neuropatia do nervo fibular comum é a mononeuropatia mais comum da extremidade inferior. Ela é mais comumente encarcerada, pois percorre a topografia lateral do colo da fíbula através de um túnel fibro-ósseo por:
- gessos apertados,
- cirurgia do joelho,
- osteófitos,
- cistos sinoviais ou gânglios e
- sentar-se em uma posição cruzada prolongada das pernas. 93-96
A MONONEUROPATIA DO NERVO FIBULAR á a condição MAIS COMUM de dor nas pernas, sendo este nervo o mais frequentemente encarcerado.
Exercícios repetitivos envolvendo inversão e pronação (por exemplo, corredores e ciclistas) esticam o nervo fibular comum contra o colo da fíbula e o arco fibroso do túnel fibular. 93 Muitos casos são de origem idiopática. 97
O nervo fibular profundo viaja no compartimento anterior da perna entre o extensor longo dos dedos e o tendão do extensor longo do hálux até chegar ao tornozelo onde se dirige sob o retináculo extensor para entrar no túnel anterior do tarso onde ocorre a maior parte dos encarceramentos, chamado de síndrome do túnel anterior do tarso com sintomas referentes ao dorso do pé. (98,99) O encarceramento é geralmente relacionado ao esporte. 93
O nervo fibular superficial percorre o compartimento ântero-lateral da perna até furar a fáscia profunda do compartimento lateral aproximadamente 10 a 15 cm acima do tornozelo, onde pode ficar preso. Isto é comumente visto em dançarinos nos quais o nervo pode ficar esticado durante a inversão plantar e lesões por flexão. 99,100
9.4.4. Nervo Tibial
A neuropatia de encarceramento proximal da tíbia é incomum, devido à localização profunda do nervo e à abundância do tecido muscular circundante. O encarceramento está normalmente relacionado a lesões que ocupam espaço na fossa poplítea, como tumores, cisto poplíteo, aneurisma de artéria poplítea e gânglios. 99
O encarceramento distal da tíbia geralmente ocorre no túnel do tarso, causando a Síndrome do Túnel do Tarso. O encarceramento pode ser causado por trauma (fratura, cirurgia e cicatrizes), lesão que ocupa espaço (tumor, gânglios, varizes e um músculo anômalo) e deformidades do pé. 99,101
9.4.5. Nervo Sural
O nervo sural corre distalmente entre as duas cabeças do gastrocnêmio sob a fáscia crural até perfurar a fáscia entre os terços médio e distal da panturrilha. A compressão do nervo por lesão em massa, tecido cicatricial, gânglio, trauma cirúrgico e tromboflebites tem sido relatada. A compressão extrínseca pode ocorrer a partir de botas de esqui apertadas ou de gesso. A fáscia crural pode atuar como um ponto de compressão ou fixação em atletas com estiramento do nervo. 92,102-104
9.4.6. Nervos plantares
Nos ramos distais do nervo tibial, a neuropatia do nervo plantar medial (pé de Jogger) pode se desenvolver devido a trauma repetitivo ao nervo enquanto se corre com o aumento do valgo do calcanhar e da pronação do pé. 99,105
O encarceramento do nervo calcâneo inferior, o primeiro ramo do nervo plantar lateral, muitas vezes se manifesta como dor no calcanhar (neuropatia Baxter). 99
A neuropatia interdigital (neuroma de Morton) é causada por um nódulo fibrótico do nervo interdigital mais comumente no segundo e terceiro espaços intermetatarsal. Os pacientes apresentam dor, formigamento, dormência e parestesias no espaço da teia. 99,106
A neuropatia digital plantar propriamente dita (neuroma de Joplin) é uma neuropatia de aprisionamento do nervo digital plantar propriamente dita que é particularmente suscetível a traumas repetitivos. 99,107,108
O diagnóstico de uma neuropatia por encarceramento é baseado em um bom exame clínico, achados típicos de Eletroneuromiografia (ENM), NEUROGRAFIA por ressonância magnética, RNM de músculos, e investigações de sangue como mencionado na investigação das radiculoplexopatias lombossacras. A NEUROGRAFIA POR RESSONÂNCIA NUCLEAR MAGNÉTICA inclui sinais de encarceramento do nervo, aumento da intensidade do sinal, alargamento do nervo, perda da aparência fascicular normal ou embaçamento da gordura perifascicular. 57 Os sinais indiretos de lesão nervosa são observados nos músculos inervados pelo nervo com um aumento da intensidade do sinal seguido de atrofia e substituição muscular gordurosa. 59,99
A dor na perna também pode ser causada por miosite ou miopatia. A palpação do músculo pode revelar sensibilidade local que é mais pronunciada do que seria de esperar da compressão neurológica, inchaço e edema, atrofia ou hipertrofia e alterações sobrepostas da pele.
Um dos quatro padrões básicos de anormalidade pode estar presente na RM, ou seja, edema muscular com maior intensidade de sinal, atrofia muscular com aumento do conteúdo de gordura, massa dentro de um músculo ou de um músculo acessório. 109
A etiologia do edema muscular é a miopatia inflamatória (dermatomiosite, polimiosite e miosite corporal de inclusão), polimiosite, miosite na doença vascular do colágeno (artrite reumatóide, lúpus eritematoso sistêmico, doença mista do tecido conjuntivo e síndrome de Sjögren), miosite por radiação, doença de Graves, miosite induzida por drogas (estatinas lipídicas, medicamentos anti-retrovirais), miosite por HIV, miosite por infecção (pacientes de alto risco incluem diabetes, pacientes imunocomprometidos, feridas penetrantes), polimiosite, fasciíte necrosante e sarcoidose. As fases de denervação incluem uma RM normal na fase aguda, edema misto e hipertrofia paradoxal na fase precoce subaguda, edema misto e atrofia na fase tardia subaguda e atrofia na fase crônica. 109
Dor nas pernas relacionada ao esporte 110 inclui fraturas de estresse tibial e fibular, 111 síndrome de estresse tibial medial, 112 síndrome do compartimento de esforço crônico, 113 tendinopatias, 114.115 síndromes de aprisionamento nervoso,116 síndromes vasculares 117.118 e miopatias. 119
Finalmente, a dor nas pernas pode estar associada a três condições neurológicas mal compreendidas, a saber:
- a SÍNDROME DA DOR COMPLEXA REGIONAL (120,121)
- a SÍNDROME DAS PERNAS INQUIETAS (122) e
- a síndrome das pernas dolorosas e dos dedos dos pés em movimento. (123)
BIBLIOGRAFIA
- Nathan H, Weizenbluth M, Halperin N. The lumbosacral ligament (LSL), with special emphasis on the lumbosacral tunnel and entrapment of the 5th lumb
- Tsirides E, Upadhyay N, Giannoudes PV. Sacral insufficiency fractures : current concepts of management. Osteoporos Int. 2006;17:1716-25.
- Jones JW. Insufficiency fracture of the sacrum with displacement and neurological damage: a case report and review of the literature. J Am Geriatr Soc. 1991;39:280-3.
- Aretxabala I, Fraiz E, Perez-Ruiz F, et al. Sacral insufficiency fractures. High association with pubic rami fractures. Clin Rheumatol. 2000;19:399-401.
- Cabarrus MC, Ambekar A, Lu Y, et al. MRI and CT of insufficiency fractures of the pelvis and the proximal femur. Am J Roentgenol. 2008;191:995-1001.
- Strak JG, Fuentes J, Fuentes TI, et al. The history of sacroiliac joint arthrodesis: a critical review and introduction of a new technique. Cur Orthop Pract. 2011;22:545-57.
- Hermet M, Minichiello E, Flipo RM, et al. Infectious sacroiliitis: a retrospective, multicentre study of 39 adults. BMC Infect Dis. 2012;12:305.
- Wang J, Tang Q, Xie X, et al. Iliosacral resection of pelvic malignant tumors and with reconstruction non-vascular bilateral fibular autografts. Ann Surg Oncol. 2012;19:4043-51.
- Deesomchok U, Tumrasvin T. Clinical comparison of patients with ankylosing spondylitis, Reiter’s syndrome and psoriatic arthritis. J Med Assoc Thai. 1993;76:61-70.
- Dyck PJB, Norell JE, Dyck PJ. Non-diabetic lumbosacral radiculoplexus neuropathy. Natural history, outcome and comparison with the diabetic variety. Brain. 2001;124:1197-207.
- Chanin N, Temesgen Z, Kurtin PJ, et al. HIV lumbosacral radiculoplexus neuropathy mimicking lymphoma: Diffuse infiltrative lymphocytosis syndrome (DILS) restricted to nerve? Muscle Nerve. 2010;41:276-82.
- Filosto M, Pari E, Cotelli M, et al. MR neurography in diagnosing nondiabetic lumbosacral radiculoplexus neuropathy. J Neuroimaging. 2013; June 10: In press.
- Petchprapa C, Rosenburg ZS, Sconfienza LM, et al. MR Imaging of entrapment neuropathies of the lower extremity Part 1. The pelvis and hip. Radiographics. 2010;30:983-1000.
- Grant GA, Goodkin R, Maravilla KR, et al. MR Neurography: diagnostic utility in the surgical treatment of peripheral nerve disorders. Neuroimaging Clin N Am. 2004;14:115-33.
- Maravilla KR, Brown BC. Imaging of the peripheral nervous system: evaluation of peripheral neuropathy and plexopathy. Am J Neuroradiol. 1998;19:1011-23.
- Vincent A. Antiganglioside antibodies in the peripheral neuropathies. J Clin Pathol. 1998;51:641-42.
- Papadopoulos SM, McGillicuddy JE, Albers JW. Unusual case of piriformis muscle syndrome. Arch Neurol. 1990;47:1144-46.
- Pace JB, Nagle D. Piriformis syndrome. West J Med. 1976;124:435-39.
- Freiberg AH. Sciatic pain and its relief by operations on the muscle and fascia. Arch Surg. 1937;34:337-50.
- Kean Chen C, Nizar AJ. Prevalence of piriformis syndrome in chronic low back pain patients. A clinical diagnosis with modified FAIR test. Pain Pract. 2013;13:276-78.
- Miller TA, White KP, Ross DC. The diagnosis and management of piriformis syndrome: myths and facts. Can J Neurol Sci. 2012;39:577-83.
- Filler AG, Haynes J, Jordan SE, et al. Sciatica of non-disc origin and piriformis syndrome: diagnosis by magnetic resonance neurography and interventional magnetic resonance imaging with outcome study of resulting treatment. J Neurosurg Spine. 2005;2:99-115.
- Meknas K, Christensen A, Johansen O. The internal obturator muscle my cause sciatic pain. Pain. 2003;104:275-80.
- Diop M, Parratte B, Tatu L, et al. Anatomical basis of superior gluteal nerve entrapment syndrome in the suprapiriformis foramen. Surg Radiol Anat. 2002;24:155-59.
- Yadav Y, Mehta V, Roy S et al. Superior gluteal nerve entrapment between two bellies of piriformis muscle. Int J Anat Variations. 2010;3:203-204.
- Lowenthal RM, Taylor BV, Jones R et al. Severe persistent sciatic pain and weakness due to gluteal artery pseudoa- neurysm as a complication of bone marrow biopsy. J Clin Neurosci. 2006;13:384-85.
- Ramesh M, O’Byrne JM, McCarthy N, et al. Damage to the superior gluteal nerve after the Hardinge approach to the hip. J Bone Joint Surg Br. 1996;78:903-906.
- Collinge C, Coons D, Aschenbrenner J. Risks to the superior gluteal neurovascular bundle during percutaneous iliosacral screw insertion: an anatomical cadaver study. J Orthop Trauma. 2005;19:96-101.
- Rask MR. Superior gluteal nerve entrapment syndrome. Muscle Nerve. 1980;3:304-307.
- Fielder J, Miriti K, Bird P. Mycotic aneurysm of the inferior gluteal artery caused by non-typhi salmonella in a man infected with HIV. A case report. J Med Case Rep. 2010;18:273
- Hough DM, Wittenberg KH, Pawlina W, et al. Chronic perineal pain caused by pudendal nerve entrapment: anatomy and CT-guided perineum injection technique. Am J Roentgen. 2003;181:561-67.
- Robert R, Prat-Pradal D, Labat JJ, et al. Anatomical basis of chronic perineal pain: role of the pudendal nerve. Surg Radiol anat. 1998;20:93-98.
- Shafik A, el-Sherif M, Youssef A, et al. Surgical anatomy of the pudendal nerve and its clinical implications. Clin Anat. 1995;8:110-15.
- Al-Khodairy A-WT, Bovay P, Gobelet C. Sciatica in the female patient: anatomical considerations, aetiology and review of the literature. Eur Spine J. 2007;16:721-31.
- Ashkan K, Casey ATH, Powel M, et al. Back pain during pregnancy and after childbirth: an unusual case not to miss. JR Soc Med. 1998;19:88-90.
- Tubridy N, Redmond JM. Neurological symptoms attributed to epidural analgesia in labour: an observational study of seven cases. Br J Obstet Gynecol. 1996;103:832-33.
- Gonik B, Stringer CA, Cotton, DB. Intrapartum maternal lumbosacral plexopathy. Obstet Gynecol. 1984;63:45S-6S.
- Ku A, Kern H, Lachman E, et al. Sciatic nerve impingement from piriformis haematoma due to prolonged labour. Muscle Nerve. 1995;18:789-90.
- Heffernan LPM, Fraser RC, Purdy RA. L-5 Radiculopathy secondary to uterine leiomyoma in a primigravid patient. Am J Obstet Gynecol. 1980;138:460-61.
- Vilos GA, Vilos AW, Haebe JJ. Laparoscopic findings, management, histopathology, and outcome of 25 woman with cyclic leg pain. J Am Assoc Gynecol Laparosc. 2002;9:145-51.
- Ras S. Complications of vaginal surgery. In: Raz S, editor. Atlas of transvaginal surgery. Philadelphia: Saunders;1992, pp 37-47.
- Tokita A, Ikari K. Tsukahara S, et al. Iliopsoas bursitis- associated femoral nerve neuropathy exacerbated after internal fixation of an intertrochanteric hip fracture in rheumatoid arthritis: a case report. Mod Rheumatol. 2008;18:394-8.
- Tatsumura M, Mishima H, Shiina I, et al. Femoral nerve palsy caused by a huge iliopectineal synovitis extending to the iliac fossa in a rheumatoid arthritis case. Mod Rheumatol. 2008;18:81-85.
- Bodur H. Nontraumatic focal neuropathies. Turk J Phys Med Rehab. 2012;58:114-20.
- Adams D. Recent advances in the treatment of familial amyloid polyneuropathy. Ther Adv Neurol Disord. 2013;6:129-39.
- Hollis MH, Lemay DE. Nerve entrapment syndromes of the lower extremity. Medscape Reference. 2010;Nov 10.
- McCoy P, Bell S, Bradshaw C. Nerve entrapments of the lower leg, ankle and foot in sport. Sports Med. 2002;32:371-91.
- Flu HC, Breslau PJ, Hamming JF, et al. A prospective study of saphenous nerve injury after total great saphenous vein stripping. Dermtol Surg. 2008;34:1333-39.
- Kaminsky F. Peroneus palsy by crossing the legs. JAMA. 1947;134:206.
- Anselmi SJ. Common peroneal nerve compression. J Am Podiatr Med Assoc. 2006;96:413-17.
- Kopell HP, Thompson W. Peripheral nerve entrapments of the lower extremity. New Engl J Med. 1962;266:16-19.
- DiDomenico LA, Masternick EB. Anterior tarsal syndrome. Electromyography. 1968;8:123-34.
- Donovan A, Rosenburg ZS, Cavalcanti CF. MR Imaging of entrapment neuropathies of the lower extremity. Radiographics. 2012;30:1001-19.
- Kennedy JG, Baxter DE. Nerve disorders in dancers. Clin Sports Med. 2008;27:329-34.
- Sammarco GF, Conti SF. Tarsal tunnel syndrome caused by an anomalous muscle. J Bone Joint Surg Am. 1994;76:1308-14.
- Coert J, Dellon A. Clinical implications of the surgical anatomy of the sural nerve. Plast Reconstr Surg. 1994;94:850-55.
- Pringle R, Protheroe K, Mukherjee S. Entrapment neuropathy of the sural nerve. J Bone Joint Surg Br. 1974;56:465-68.
- Schon L. Nerve entrapment, neuropathy and nerve dysfunction in athletes. Orth Clin North Am. 1994;25:47-59.
- Schon L. Chronic pain. In: Meyerson’s foot and ankle disorder. Vol 2. Philadelphia. Saunders, 2000;851-81.
- Morscher E, Ulrich J, Dick W. Morton’s intermetatarsal neuroma: morphology and histological substrate. Foot Ankle Int. 2000;21:558-62.
- Merritt GN, Subotnick SI. Medial plantar digital proper nerve syndrome (Joplin’s neuroma): typical presentation. J Foot Surg. 1982;21:166-69.
- Still GP, Fowler MB. Joplin’s neuroma or compression neuropathy of the plantar proper digital nerve to the hallux: clinicopathologic study of three cases. J Foot Ankle Surg.1998;37:524-30.
- Pathria M, Bradshaw J. Muscle MR imaging- Part 2. Non- traumatic changes. In: The Radiology Assistant; Jan 2010.
- Reinking MF. Exercises related leg pain (ERLP): A review of the literature. North Am J Sports Phys Ther. 2007;2:170-80.
- Verma RB, Sherman O. Athletic stress fracture: Part1. History, epidemiology, physiology, risk factors, radiology, diagnosis, and treatment. Am J Orthop. 2001;30:798-806.
- Mubarak SJ, Gould RN, Lee YF, et al. The medial tibial stress syndrome. A cause of shin splints. Am J Sports Med. 1982;10:201-205.
- Mavor GE. The anterior tibial syndrome. J Bone Joint Surg Br. 1956;38B:513-7.
- Khan KM, Cook JL, Taunton JE, et al. Overuse tendinosis, not tendinitis. Phys Sportsmed. 2000;28:38-47.
- Kaufman KR, Brodine SK, Shaffer RA, et al. The effect of foot structure and range of motion on musculoskeletal overuse injuries. Am J Sports Med. 1999;27:585-93.
- Hirose CB, McGarvey WC. Peripheral nerve entrapments. Foot Ankle Clin. 2004;9:255-69.
- Korkola M, Amendola A. Exercise-induced pain. Phys Sportsmed. 2001;29:35-38.
- Bradshaw C. Exercise-related lower leg pain: Vascular. Med Sci Sports Exerc. 2000;32(3 Suppl):S34-6.
- McCrory P. Exercise related leg pain: Neurological perspective. Med Sci Sports Exerc. 2000;32(3 Suppl):S11-4.
- Grande LA, Loeser JD, Ozuna J, et al. Complex regional pain syndrome as a stress response. Pain. 2004;110:495-98.
- Wasner G, Schattschneider J, Binder A, et al. Complex regional pain syndrome- diagnostic, mechanisms, CNS involvement and therapy. Spinal Cord. 2003;41:61-75.
- Bogan RK, Cheray JA. Restless legs syndrome: A review of diagnosis and management in primary care. Postgrad Med. 2003;125: 99-111.
- Reich SG. Painfull legs and moving toes. Handb Clin Neurol. 2011;100:375-83.
[Parte II] Dor "nas pernas" e não "das pernas"
Dando seguimento, as dores nas pernas podem ter diversas etiologias que, não necessariamente, têm origem na coluna lombar ou sacral. Esta postagem relaciona uma longa lista de possibilidades plausíveis que podem esclarecer o motivo da dor nas pernas.
Lembre-se: esta lista não significa que possa ser o seu caso, necessariamente e não deve ser utilizada como amparo para o auto-diagnóstico, ok?
Para ter acesso à Parte I clique AQUI !
Para ter acesso à Parte III clique AQUI !
3. COLUNA ESPINHAL
As condições da medula espinhal que devem ser excluídas na avaliação da dor nas pernas são:
- esclerose múltipla,18,19
- doença dos neurônios motores, 21
- mielite transversa, 22,23
- syringomyelia, 24,25
Qualquer lesão situada na região posterior (compressão da substantia gelatinosa na ponta da coluna posterior) ou anterolateral (compressão do trato espino-talâmico lateral) (26) que ocupa espaço, por exemplo:
- hérnia de disco intervertebral, 27,28
- tumor,
- hematoma ou
- abscesso.
Também pode ser produzida uma lesão do tipo Brown-Sequard (tipo de lesão medular) atípica, com referência a dor e sensação térmica no lado comprometido e dor referida na outra perna. 27,29
4. CANAL CERVICAL E TORÁCICO ESPINHAL
Qualquer lesão posterior ou ântero-lateral situada no espaço ocupado no canal espinhal cervical e torácico pode causar compressão no trato espino-talâmico lateral e substância gelatinosa na extremidade da coluna posterior da medula espinhal resultando em dor na perna na perna, por exemplo:
- hematoma,
- abscesso,
- tumores ósseos ou de tecido mole (como tendões e músculos, por exemplo), etc. 26-29
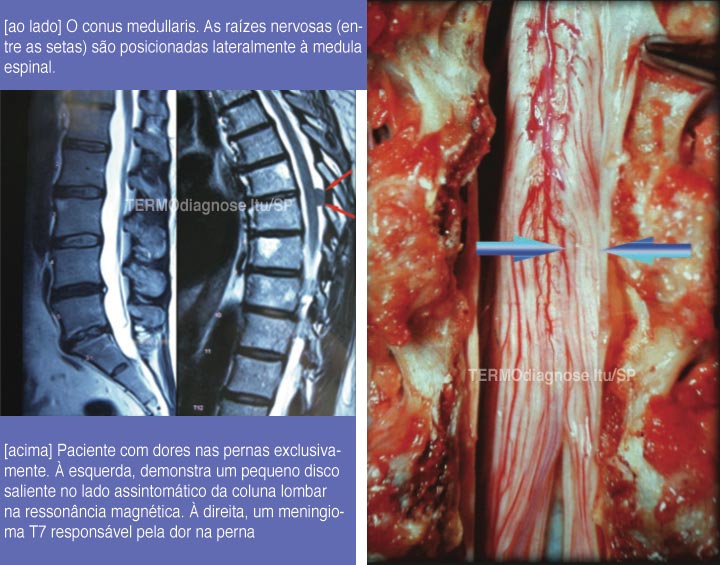
5. CONE MEDULAR
No cone medular, as raízes nervosas são posicionadas lateralmente à medula espinhal. Uma hérnia de disco parasagital ou qualquer outra lesão que ocupa espaço (por exemplo, tumores intradurais ou extradurais, hematoma, abscesso, tumores ósseos primários, metástases, etc.) pode, portanto, causar compressão das raízes nervosas com dor lombar ou nas pernas sem muita compressão na medula espinhal.
6. CANAL LOMBO-ESPINHAL
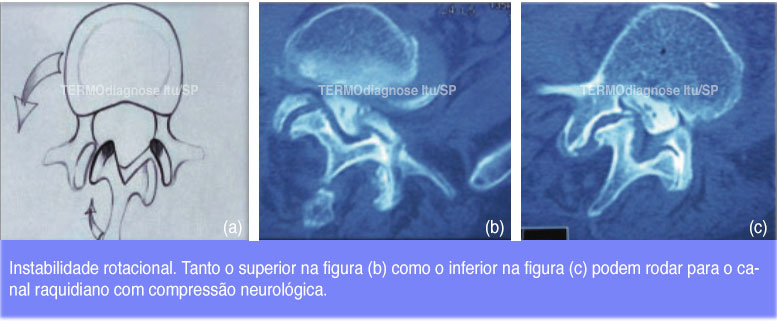
Em 1933, Baastrup 30 relatou a bursa interespinhosa (doença de Baastrup) como causa de dor nas pernas 31,32. A bursa pode se comunicar com um cisto epidural com compressão neurológica severa. 33 Na síndrome da articulação da faceta, a osteoartrose da articulação da faceta com um canal espinhal normal e o canal radicular do nervo pode dar dor nas nádegas e nas pernas 34,35. A hipertrofia das articulações da faceta dá estenose espinhal e dor na perna. Um cisto da articulação facetária pode comprimir a raiz do nervo com dor na perna. Com instabilidade rotacional superior ou inferior, as articulações da faceta podem girar no canal espinhal com compressão neurológica e dor na perna.
Na espondilolistese degenerativa, o corpo vertebral e as articulações inferiores da faceta se deslocam anteriormente. As articulações da face inferior se movem para frente e comprimem o saco dural e as raízes nervosas contra o aspecto posterior do corpo vertebral cranial. Se as radiografias de flexão demonstrarem instabilidade sobreposta com posterior translação anterior das articulações da face inferior na posição flexionada, a compressão sobre o saco dural é agravada significativamente.
Esta compressão dinâmica sobre o saco dural não é demonstrada na ressonância magnética e só pode ser apreciada nas radiografias de esforço. Qualquer lesão que ocupa espaço no canal lombar pode causar dor na perna, por exemplo, herniação ou sequestro de disco intervertebral, tecido mole ou tumores ósseos, hematoma, etc.
7. CANAL RADICULAR DO NERVO LOMBAR
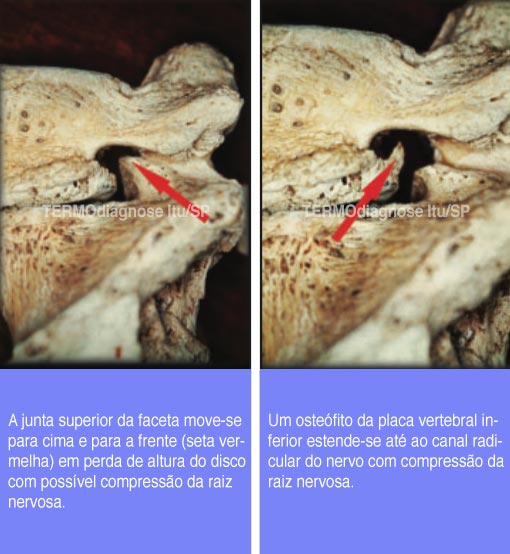
Dentro do canal radicular do nervo, a articulação da faceta pode dar dor na perna com uma combinação de perda da altura do disco e subluxação posterior quando o processo articular superior se move para cima e para frente e pode colidir a raiz nervosa contra o pedículo ou o aspecto posterior do corpo vertebral, especialmente a placa terminal inferior.
Em osteófitos espondilóticos da articulação da face superior ou da placa terminal vertebral inferior posterior podem comprimir a raiz do nervo. A subluxação anterior da vértebra em espondilolistese degenerativa pode estar associada à hipertrofia da articulação da faceta superior com extensão da articulação da faceta superior no canal radicular do nervo com compressão da raiz do nervo e conseqüente dor na perna. Qualquer lesão da raiz nervosa, por exemplo, um cisto da raiz nervosa ou tumor da raiz nervosa, deve ser considerada. Os tumores benignos da raiz nervosa mais comuns são:
- os schwannomas,
- neurofibromas 36
- hemangioblastomas
menos comuns são: 37,38
- linfomas não-Hodgkin. 39
Os tumores da bainha nervosa podem ter origem na posição intradural ou extradural. 40
Os tumores malignos das bainhas nervosas periféricas são agrupados pela Organização Mundial da Saúde como MPNST e incluem terminologia anterior como:
- neurilemomas malignos,
- sarcoma neurogênico e
- neurofibrossarcoma. 41
Na espondilolistese ístmica, o canal radicular do nervo é estreitado pela combinação de hipertrofia interarticular do disco e do pars. O pedículo se move para baixo e pode comprimir a raiz nervosa na perda completa da altura do disco em combinação com espondilolistese e escoliose degenerativa. A hérnia de disco intervertebral no canal radicular do nervo é a causa mais comum do estreitamento do canal radicular do nervo e da compressão neurológica. Uma anomalia na raiz do nervo pode ser facilmente confundida com um fragmento de disco com graves conseqüências. A anomalia mais comum é a raiz nervosa conjunta com duas raízes nervosas derivadas de uma bainha dural comum seguida por duas raízes nervosas em um forame. 42-44
8. ÁREA EXTRAFORAMINAL LOMBAR
Uma hérnia de disco lateral distante pode comprimir a raiz do nervo após ter deixado o canal radicular do nervo. O ligamento costotransversal estende-se do corpo vertebral ao processo transverso da mesma vértebra. 45 Pode aprisionar a raiz nervosa em subluxação rotatória em combinação com o estreitamento completo do espaço discal.
A doença do MÚSCULO PSOAS, por exemplo, abscesso, hematoma, tumor ou qualquer outra lesão que ocupa espaço, pode comprimir a raiz do nervo em seu curso através do psoas. 46 Em espondilolistese com estreitamento severo do espaço discal, a raiz do nervo L5 pode ser colidida entre o processo transversal L5 e o ala do sacro. Isto também pode ocorrer em escoliose degenerativa com inclinação de L5 e depressão do processo transversal côncavo L5.
Aprenda mais na nossa próxima postagem!
Para ter acesso à Parte III clique AQUI !
BIBLIOGRAFIA
- Berman M, Feldman S, Alter M, et al. Acute transverse myelitis: incidence and etiological considerations. Neurol. 1981;31:966.
- Campos WK, Almeida de Oliviera YS, Campi de Andrade D, et al. Spinal cord stimulation for the treatment of neuropathic pain related to syringomyelia. Pain Med. 2013, 14:767-68
- Waseen M, Raja A, Jeun E, et al. Paroxysmal neuropathic pain in an adolescent female with syringomyelia: a review of the literature. Pediatr Emerg Care. 2012;28:472-74.
- Last, RJ. Anatomy: Regional and Applied, 5th ed. Churchill Livingstone, Edinburgh and London 1973.
- Yeung JT, Johnson JI, Karim AS. Cervical disc herniation with neck pain and contralateral symptoms: a case report. J Med Case Reports. 2012;6:166.
- Sasaoka R, Nakamura H, Yamano Y. Idiopathic spinal cord herniation in the thoracic spine as a cause of intractable leg pain: Case report and review of the literature. J Spinal Disord Techn. 2003;16:288-94.
- Langfitt TW, Elliot FA. Pain in the back and legs caused by cervical spinal cord compression. JAMA. 1967;200:112-15.
- Baastrup C. On the spinous processes of the lumbar vertebrae and the soft tissue between them, and on pathological changes in that region. Acta Radiol. 1933;14:52-54.
- Sartoris DJ, Resnick D, Haghighi P. Age-related alterations in the vertebral spinous processes and intervening soft tissue: radiologic-pathologic correlation. Am J Roentgenol. 1985;145:1025-30.
- Chen CKH, Yeh L, Resnick D, et al. Interspinous posterior epidural cyst associated with Baastrup’s disease: Report of 10 patients. Am J Roentgenol. 2004;182:191-94.
- Lilius G, Laasonen EM, Myllynen P, et al. Lumbar facet joint syndrome. A randomised clinical trial. J Bone Joint Surg Br. 1989;71B:681-84.
- McCall IW, Park WM, O’Brein JP. Induced pain referral from posterior lumbar elements in normal subjects. Spine. 1979;4:441-46.
- Coulon A, Milin S, Laban E, et al. Pathological characteristics of the most frequent peripheral nerve tumours. Neurosurg. 2009;55:454-58.
- Lonser RR, Wait SD, Butman JA, et al. Surgical management of lumbosacral nerve root haemangiomablastomas in von Hippel-Lindau syndrome. J Neurosurg. 2003;99:64-69.
- Gläsker S, Bertis A, Pagenstecher A, et al. Characterization of heamangioblastomas of the spinal nerves. Neurosurg. 2005;56:503-509.
- Tsai MC. Non-Hodgkin’s B-cell lymphoma of a lumbar nerve root: A rare cause of lumbar radiculopathy. J Clin Neurosci. 2013;20:1029-31.
- Jinnai T, Koyama T. Clinical characteristics of nerve sheath tumours: analysis of 149 cases. Neurosurg. 2005;56:510-15.
- Gupta G, Mammis A, Maniker A. Malignant peripheral nerve sheath tumours. Neurosurg Clin N Am. 2008;19:533-43.
- Neidre A, Macnab I. Anomalies of the lumbosacral nerve roots: review of 16 cases and classification. Spine. 1983;8:294-99.
- Kadish LJ, Simmons EH. Anomalies of the lumbosacral nerve roots: An anatomical investigation and myelographic study. J Bone Surg Br. 1984;66-B:411-16.
- Taghipour M, Razmkon A, Hosseini K. Conjoined lumbosacral nerve roots. Analysis of cases diagnosed intra-operatively. J Spinal Disord Tech. 2009;22:413-16.
- Transfeldt EE, Robertson D, Bradford DS. Ligaments of the lumbosacral spine and their role in possible extraforaminal spinal nerve entrapment and tethering. J Spinal Disord. 1993;6:507-12.
[Parte I] Dor "nas pernas" e não "das pernas"
A dor nas pernas é um sintoma normalmente reconhecido por ser causado por hérnias de disco lombares devido a compressão de nervos. E com frequência, quando o tratamento clínico falha, um grande número desses pacientes acaba sendo submetido a cirurgias da coluna lombar. A ressonância nuclear magnética (RNM) tem sido usada como base da investigação específica para confirmar o diagnóstico de uma hérnia de disco lombar. Entretanto, entre 38% e 52% dos indivíduos ASSINTOMÁTICOS demonstraram um abaulamento importante do disco intervertebral visto na ressonância magnética. 1,2
Ou seja: de 38% a 52% das pessoas com protusões/abaulamentos do disco intervertebral detectadas à ressonância magnética são completamente ASSINTOMÁTICAS!
Dada a alta prevalência desses achados, a descoberta por ressonância magnética de protusões/protuberâncias discais pode ser freqüentemente coincidente e a dor nas pernas pode ser causada por uma condição não relacionada a ela. Por isso, é essencial a avaliação detalhada e considerar todos os fatores etiológicos possíveis ao se investigar as dores nas pernas!
Mas o que considerar como causa de dores nas pernas além da coluna?
O título deste texto pode parecer uma chacota ou brincadeira, mas infelizmente, o principal foco da maior parte dos médicos quando investigam dor lombar ou dores nas pernas é a coluna lombar. E não é por menos, a coluna lombar contém uma respeitável quantidade de motivos para causar dor.
Mas então, por que há pessoas que passam por diversos procedimentos invasivos ou cirúrgicos e permanecem com dor?
Esta é uma pergunta importante, pois uma boa parte das pessoas que estão lendo este texto agora já ouviram alguém (ou conhecido de alguém) dizer que passou por um procedimento cirúrgico da coluna devido a dor lombar ou dor do popular "ciático" e permaneceu tendo dores. Ou então, após o procedimento cirúrgico, apresentou melhora e depois voltou a doer novamente! Pois então, é por isso que o título deste texto diz "Quando as dores nas pernas não são 'das pernas'" !
Antes de mais nada, destaco aqui que este texto não deve ser uma forma de auto-diagnóstico! E muito menos como instrumento para se questionar condutas médicas. O objetivo aqui é mostrar que há um caminho para o diagnóstico que pode ser longo (ou não) e somente um médico capacitado pode conduzir este caminho. Isoladamente, a série de condições/doenças a seguir não necessariamente significará que seja o seu caso, caro leitor. Não se iluda! A investigação da dor lombar provém do conhecimento clínico, ortopédico, neurológico e vascular, não necessariamente nesta ordem, outrossim, aplicados simultaneamente e de forma individualizada a todos os portadores de dor crônica.
Pelo fato desta lista ser longa, dividiremos esta postagem em 3 partes!
Então vamos lá!
Para ter acesso à parte II clique AQUI
Para ter acesso à Parte III clique AQUI !
1. CONDIÇÕES SISTÊMICAS
1.1. Neuropatia Metabólica
A doença dos nervos causada pelo Diabetes mellitus (chamada pelos médicos de Neuropatia Diabética) é a neuropatia metabólica mais comum. Sua forma mais frequente é a Polineuropatia Simétrica Distal que se manifesta como dor simétrica bilateral nas extremidades inferiores começando da planta dos pés e ascendendo em direção às coxas. 3,4
Outros subtipos incluem:
- Diabetes Proximal
- Neuropatias Truncal (do tronco)
- Neuropatia Cranial (da cabeça)
- Neuropatia Mediana
- Neuropatia Ulnar.
A Neuropatia Diabética Autonômica afeta cada tecido, órgão e sistema em todo o corpo e está fortemente envolvida no desenvolvimento da ulceração no pé, chamada de Pé Diabético. 5
Uma apresentação menos comum do diabetes é a Amiotrofia Diabética 6 que muito provavelmente é causada por uma vasculite com isquemia seguida de degeneração neurológica (axonal e desmielinização). As principais características são:
- fraqueza de um único lado,
- fadiga/fraqueza e
- dor - mais comumente nos quadríceps.
Os sintomas da Amiotrofia Diabética mais tarde se espalham para o outro lado de forma assimétrica.
Outras neuropatias metabólicas a se considerar são as Neuropatias Alcoólicas e Neuropatias Urêmicas. 7,8
1.2. Neuropatia Vasculítica
O principal motivo para as neuropatias vasculíticas (ou seja, as doenças dos nervos causadas por inflamação dos vasos sanguíneos) é o comprometimento dos pequenos e médios vasos do sistema nervoso periférico (9) com uma área de infarto no nervo, ou seja, uma área do nervo que não chega sangue com oxigênio e nutrientes. 10,11 Os sintomas mais frequentes são:
- dores graves localizadas na região do infarto
- dificuldade para locomoção
- dormência e
- parestesias (formigamentos).
As Neuropatias Vasculíticas são classificadas em:
- vasculites primárias e
- vasculites secundárias. 10
A neuropatia vasculítica primária inclui:
- síndrome de Churg-Strauss,
- poliangeíte microscópica
- a poliarterite nodosa clássica e
- granulomatose de Wegener.
A vasculite secundária ocorre como:
- uma complicação da doença do tecido conjuntivo como lúpus eritematoso sistêmico, artrite reumatóide e síndrome de Sjögren,
- infecções (hepatite B e C, vírus da imunodeficiência humana, doença de Lyme, citomegalovírus, vírus Herpes zoster e várias infecções bacterianas),
- medicamentos (sulfonamidas, outros antibióticos e agentes antivirais) e
- malignidades representando uma vasculite paraneoplásica. 11-15
Ou seja, uma longa lista para se investigar, não é mesmo?
1.3. Neuropatia Periférica Paraneoplásica
Além da vasculite paraneoplásica e do efeito local do tumor, as malignidades também podem causar uma Neuropatia Paraneoplásica sensório-motora que pode até ser mais debilitante do que o próprio câncer. 16 Explicamento de forma simples, "paraneoplásica" é toda condição ou doença que pode estar acontecendo no paciente que luta contra o câncer, mas que não necessariamente esteja sendo causada diretamente pelo tumor. A Neuropatia Paraneoplásica sensório-motora é uma condição que acomete nervos tanto sensitivos (que provêem a sensibilidade da pele, por exemplo) quanto motora (que permite o movimento). A detecção de anticorpos anti-neuronais e as alterações à eletroneuromiografia (ENM) ajudam a identificar a neuropatia como paraneoplásica. Uma miopatia (doença dos músculos) paraneoplásica também pode se desenvolver, o que pode causar dor nas pernas, por exemplo. 16,17
1.4. Oclusão vascular
A oclusão vascular pode imitar a claudicação neurogênica (termo dado a um dos sintomas da Estenose do Canal Lombar, doença que causa a compressão das estruturas nervosas localizadas dentro do canal vertebral da coluna lombar, que denominamos de "cauda equina". A claudicação impede o paciente de caminhar médios ou longos percursos, fazendo com que ele sinta a necessidade de parar e só depois continuar o trajeto, devido a dor, dormência e perda de força nas pernas.
Os pulsos periféricos devem, portanto, ser palpados em cada exame de dor nas costas ou solicitar um estudo aprofundado por Termografia por Infravermelho que pode esclarecer com mais detalhes a possibilidade de se tratar de uma oclusão vascular.
2. CÉREBRO
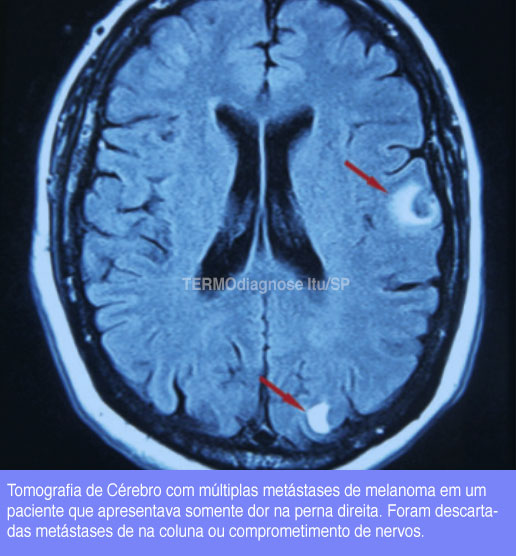
As causas de dor nas pernas relacionadas ao cérebro incluem:
- esclerose múltipla 18,19
- doença de Parkinson 20
- Doença do Neurônios Motor 21
- dor pós-AVC (acidente vascular cerebral) em hemorragias lentículo-capsulares 22 e
- lesões que ocupam espaço no cérebro.
Aprenda mais na nossa próxima postagem!
Para ter acesso à parte II clique AQUI
BIBIOGRAFIA
- Quiros-Moreno R, Lezama-Suárez G, Gómes-Jimenez C. Disc alterarions of the lumbar spine on magnetic resonance images in asymptomatic workers. Rev Med Inst Mex Sequro Soc. 2008;46:185-90.
- Jensen MC, Brant-Zawadski MN, Obuchowski N, et al. Magnetic resonance imaging of the lumbar spine in people without back pain. N Engl J Med. 1994;331:69-73.
- Pasnoor M, Dimachkie MM, Kluding P, et al. Diabetic neuropathy part 1: overview and symmetric phenotypes. Neurol Clin. 2013;31(2):425-45.
- Pasnoor M, Dimachkie MM, Barohn RJ. Diabetic neuropathy part 2: proximal and asymmetric phenotypes. Neurol Clin. 2013:31(2):447-62.
- Kamenov ZA, Traykov LD. Diabetic autonomic neuropathy. Adv Exp Med Biol. 2012;771:176-93.
- Indiculla J, Shirazi N, Opacka-Juffry J, et al. Natl Med J India. 2004;17:200-202.
- Arnold R, Kwai NC, Krishnan AV. Mechanisms of axonal dysfunction in diabetic and uraemic neuropathies. Clin Neurophysiol. 2013 May 14; In print.
- Lozeron P, Adams D. Metabolic neuropathies. Rev Prat. 2008;58:1903-909.
- Collins MP, Periquet-Collins I. Nonsystemic vasculitic neuropathy: update on diagnosis, classification, pathogenesis, and treatment. Front Neurol Neurosci. 2009;26:26-66.
- Gorson KC. Vasculitic neuropathies. An update. Neurol. 2007;13:12-9.
- Collins MP, Periquet MI. Nonsystemic vasculitic neuropathy. Curr Opin Neurol. 2004;17:587-98.
- Said G, Lacroix C. Primary and secondary vasculitic neuropathy. J Neurol. 2005;252:633-41.
- Somer T, Finegold SM. Vasculitides associated with infec- tions, immunization, and antimicrobial drugs. Clin Infection Dis. 2004;36:392-93.
- Ferrari S, Lanzafame M, Faggian F, et al. Painfull neuropathy vasculitis in 2 patients with longstanding human immunodeficiency virus-1 infection. Scand J Infection Dis. 2004;36:392-93.
- Oh SJ. Paraneoplastic vasculitis of the peripheral nervous system. Neurol Clin. 1997;15:849-63.
- Dalmau J. Carcinoma associated paraneoplastic peripheral neuropathy. J Neurol Neurosurg Psychiatry. 1999;67:4.
- Campbell MJ, Paty DW. Carcinomatous neuromyopathy: Electrophysiological studies. J Neurol Neurosurg Psychiatry. 1974;37:131-41.
- Tsang BK, Macdnell R. Multiple sclerosis- diagnosis, management and prognosis. Aust Fam Physician. 2011;40:948-55.
- Piwko C, Desjardins OB, Bereza BG, et al. Pain due to multiple sclerosis: analysis of the prevalence and economic burden in Canada. Pain Res Manag. 2007;12:259-65.
- Sage JI. Pain in Parkison’s disease. Curr Treatm Opti Neurol. 2004;6:191-200.
- Brettschneider J, Kurent J, Ludolph A. Drug therapy for pain in amyotrophic lateral sclerosis. Cochrane Database of Systematic Reveiws. 2013; Issue 6.
- Kim JS. Central post-stroke pain or parasthesias in lenticulo- capsular hemorrhages. Neurol. 2003;61:679-82.
FIBROMIALGIA | Diagnóstico Termográfico
A Fibromialgia foi por bastante tempo uma condição desacreditada para diversos médicos e muitos profissionais de saúde que oferecem assistência aos pacientes com dor crônica. Segundo o Dr. Claudio Correa, coordenador do Centro da Dor e Neurocirurgia Funcional no Hospital 9 de Julho em São Paulo, a "dor é a própria doença" e é considerada uma síndrome porque engloba uma série de manifestações clínicas envolvendo dor crônica, fadiga, indisposição e distúrbio do sono (além de outras entidades menos frequentes). "Foi desconsiderada por vários anos e os pacientes não recebiam tratamento adequado", afirma o médico.
Para mais informações sobre a Fibromialgia, acesse o texto FIBROMIALGIA - 10 pistas para ficar atenta!
E sabemos hoje que, a inexistência de um exame "padrão ouro" voltado ao diagnóstico da Fibromialgia coloca esta condição em clara vulnerabilidade, em especial para aqueles que sofrem com esta doença.
Em 2008, uma equipe de pesquisadores de peso da Universidade de São Paulo encabeçado pelo Dr Marcos Leal Brioschi, Professor Doutor, Pós-Doutor do Centro de Dor do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP), Presidente da Associação Brasileira de Termologia Médica e membro da American Academy of Thermology publicaram a "Documentação Médico-Legal Da Síndrome Fibromiálgica: Índice Termográfico", um documento de 18 páginas que tinham como co-autores:
- Dra Lin Tchia Yeng, Professora Doutora. Médica Fisiatra, responsável pelo Grupo de Dor do Instituto de Ortopedia e Traumatologia (IOT) do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP). Membro do Centro de Dor e Liga de Dor do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP);
- Dra Helena Hideko Seguchi Kasiyama, Médica Fisiatra do Instituto de Ortopedia e Traumatologia (IOT) do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP);
- Dra Elda Matilde Hirose Pastor, Professora Doutora, Reumatologista do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP);
- Dr Francisco M. R. Moraes Silva, Professor Titular, Médico Legista, Doutor em Medicina Legal pela Universidade Federal do Paraná (UFPR) e
- Professor Dr Manoel Jacobsen Teixeira, Professor Titular, Neurocirurgião, diretor técnico da Divisão de Neurocirurgia Funcional do Instituto de Psiquiatria do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP). Responsável pelo Centro de Dor do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HCFMUSP). Diretor da Liga de Dor da Faculdade de Medicina da Universidade de São Paulo (FMUSP) e da Escola de Enfermagem da Universidade de São Paulo (USP).
Este documento teve como objetivo criar um ÍNDICE Termográfico para delinear características funcionais-termológicas aos portadores da Síndrome da Fibromialgia.
"A síndrome fibromiálgica é uma entidade nosológica reconhecida por critérios clínicos bem definidos pela Academia Americana de Reumatologia, apesar de etiologia ainda desconhecida. Em 1992, a Organização Mundial de Saúde (OMS), em sua Declaração de Copenhagen, respaldou o diagnóstico da Fibromialgia, que havia se completado com o critério do Academia Americana de Reumatologia (Csillag, 1992). A Indústria Médica Americana de Seguros outorgou a fibromialgia um código (M79.0) na atual terminologia do Direito Processual e reconheceu a legitimidade desta síndrome. Desta forma, todos estes dados levam a afirmar o seu reconhecimento como doença."
Os principais argumentos ainda existentes contrários a estes estão baseados na:
- Ausência de demonstração diagnóstica objetiva. As pesquisas quanto a sua fisiopatologia indicam alterações no processamento da dor, o diagnóstico desta síndrome não tem provas objetivas ou identidade reproduzível na prática clínica diária, mesmo com a exploração dos pontos dolorosos mediante algômetro, estudos de polissonografia, dosagens de determinados neurotransmissores e estudo por ressonância magnética funcional.
- Elevada prevalência de alterações psicológicas associadas a esta enfermidade, que agravam ou estão associado a exacerbações da SFM e que podem conduzir a erros diagnósticos e a negação da existência da doença por familiares, previdência social, médicos e naqueles pouco familiarizados com a mesma." (Brioschi et al., 2008)
Entretanto, apesar de bem documentado o uso da Termografia Digital por Infravermelho de Alta Definição no auxílio diagnóstico da Fibromialgia, oriunda de uma instituição séria e produzida por pesquisadores e profissionais altamente qualificados, as lacunas não preenchidas ainda colocaram a tecnologia em questionamento. Em 18/10/2013 a Sociedade Brasileira de Reumatologia emitiu um parecer esclarecendo ao público que a Termografia por Infravermelho não era um método de diagnóstico para Fibromialgia. Como resposta, a ABRATERM (Associação Brasileira de Termologia Médica) se posicionou claramente em seu website (transcrito abaixo):
"Na ansiosa busca de soluções rápidas para seus problemas, o leigo muitas vezes se precipita à conduta médica e acredita que um exame pode ser a resposta definitiva para sua doença, apesar de entendemos perfeitamente que isto possa fazer parte do seu quadro clínico, este posicionamento incomoda e não está de acordo com a melhor conduta.
Agradecemos a sábia postura da Sociedade Brasileira de Reumatologia (SBR) pelo seu ponto de vista esclarecedor e concordamos quando aponta ao leigo de que o exame de termografia não é diagnóstico definitivo da fibromialgia, e sim complementar, e que “não há nenhuma evidência cientifica realmente válida sobre o assunto”. Com toda razão, o parecer fundamenta-se muito bem em artigos importantes da literatura científica e inclusive no parecer do CRMPR que esclarecem de que, como todo exame, a termografia é complementar e não definitiva. Como bem apontado no parecer “nenhum artigo da bibliografia coloca a termografia como definitiva para diagnóstico, exceto para dor miofascial, mas não para síndrome da fibromialgia”, assim como nenhum outro exame também não é definitivo até o momento. Ressalta-se aqui, a exceção para dor miofascial apontada no parecer da SBR, que faz parte do diagnóstico diferencial da fibromialgia, a qual o exame pode ter indicação nestes casos. O que torna, portanto, o diagnóstico definitivo da fibromialgia dependente de uma boa e correta avaliação clínica. Se tratando de perícia médica, que se pauta na documentação em busca da verdade a serviço da Justiça, tudo que puder corroborar para documentação desta avaliação clínica é importante para uma correta conduta pericial.
Concordamos plenamente de que, quanto à “questão pericial que vem sendo levantado nas questões feitas por leigos poderia estar influenciando na “legalização” do exame como diagnóstico, quando na verdade ele é apenas complementar”, uma vez que, todos os exames diagnósticos que constam na tabela de procedimentos médicos da AMB, apesar de seu valor legal para perícia médica, são somente complementares e para fins de documentação de um ou vários aspectos de uma determinada doença, e, portanto, também não definitivos.
O parecer ressalta também com propriedade e baseado em literatura, a importância de realizar o exame de termografia em “ambiente extremamente controlado”, pois “poderia haver interferência grave no resultado quando feito por outro profissional” que não seja habilitado em termografia ou esteja realizando em centro diagnóstico devidamente adequado ao exame, i.e., que não seja de referência. Hoje há curso de pós-graduação médica, de dois anos, oficialmente reconhecido, como o de Termologia Clínica e Termografia, chancelado e ministrado na Faculdade de Medicina da Universidade de São Paulo, que forma profissionais adequadamente habilitados que podem conduzir este exame sob condições seguras para o diagnóstico complementar. Bem como, laboratórios de exame de termografia em instituições públicas e privadas de grande importância, como do Hospital das Clínicas da Universidade de São Paulo, Hospital Sírio Libanês e Hospital 9 de Julho em São Paulo e diversos outros em diferentes capitais de nosso país. Todos estes médicos termologistas, estão devidamente inscritos no Conselho Regional de Medicina, onde são fiscalizados regularmente quanto ao seu exercício profissional, bem como inscritos como membros titulares na Associação Brasileira de Termologia (ABRATERM), que procura instruir e preservar a boa conduta deste exame. Atualmente existe dentro da Associação Brasileira de Medicina Legal e Perícia Médicas, um Departamento de Termografia Pericial, que dá orientação frente às questões médico-legais que envolvam exame de termografia no Brasil e está a disposição para esclarecimentos nesta área às demais sociedades médicas e a sociedade.
Conclui-se, portanto, de que a termografia tem valor legal como exame complementar no diagnóstico clínico da fibromialgia quando realizada por profissional devidamente habilitado e em centro de referência, e de que o diagnóstico definitivo deve ser corroborado pela correta avaliação clínica que pode ou não, conforme a indicação médica, utilizar a termografia para averiguar a dor miofascial associada à fibromialgia ou seu diagnóstico diferencial com outras doenças, uma vez de que se trata de exame para este fim.
Esclarecendo assim, todas as questões colocadas pela SBR, agradecemos a admirável conduta tomada pela mesma e ficamos a disposição para qualquer dúvida referente ao assunto,
Dr Marcos Leal Brioschi - Presidente da Associação Brasileira de Termologia Médica (ABRATERM)"
(acessado em 04/07/2020: https://www.abraterm.com.br/institucional/pareceres/parecer-da-abraterm-referente-diagnostico-da-fibromialgia/)
Em resumo: o exame de Termografia Digital por Infravermelho de Alta Definição, assim como outros exames complementares, é um exame "complementar" e não é um exame "definitivo" para fibromialgia. Junto a uma avaliação minuciosa da sintomatologia, a Termografia por Infravermelho colabora com o amparo diagnóstico da Síndrome Fibromiágica, permitindo, inclusive a exclusão de outras entidades clínicas que podem simular a doença.
No consultório de Medicina da Dor, vejo ser imprescindível o esclarecimento do quadro clínico de maneira detalhada, em especial utilizando o recurso da Termografia por Infravermelho. Porém, nunca deixando de lado protocolos de avaliação e exclusão de entidades nosológicas que possam confundir ou até mesmo simular a Síndrome da Fibromialgia.
BIBLIOGRAFIA
- Parecer da Comissão de Dor, Fibromialgia e Reumatismos de Partes Moles – SBR.
- Parecer CRMPR referente Termometria Cutânea
- DEPARTAMENTO DE TERMOGRAFIA PERICIAL MÉDICA DA ASSOCIAÇÃO BRASILEIRA DE MEDICINA LEGAL E PERÍCIAS MÉDICAS
- International Consensus and Guidelines on Medical Thermography – ICGMT. Fortaleza, 2010.http://www.termologia.org/icgmt/2010 /index.html
- Brioschi, M. L. et al. Medical Legal Documentation of Fibromialgya Síndrome: the Thermographic Index. 2008, REV. DOR 2008 - Out/Nov/Dez - 9 (4): 1327-1344
- International Consensus and Guidelines on Medical Thermography – ICGMT. Foz do Iguaçu, 2011. http://www.termologia.org/icgmt/fozdoiguacu2011/
- Biasi G, Fioravanti A, Franci A, Marcolongo R. The role computerized telethermography in the diagnosis of fibromyalgia syndrome. Minerva Med 85:451-4, 1994.
- Ammer K, Schartelmüller T e Melnizky P. Thermography in fibromyalgia. Biomed. Thermol. 15, 77, 1995.
- Ammer K. Thermographic diagnosis of fibromyalgia. Ann RheumDis. XIV European League Against Rheumatism Congress, Abstracts, 135, 1999.
- Ammer K. Thermal imaging: a diagnostic aid for fibromyalgia? Thermology International 18(2):45-50, 2008.
- Sprott H, Jeschonneck M, Grohmann G, Hein G. Microcirculatory changes over the tender points in fibromyalgia patients after acupuncture therapy (measured with laser-Doppler flowmetry). Wien Klin Wochenschr 7:580-6, 2000.
- Ammer K, Engelbert B, Kern E. Reproducibility of the hot spot count in patients with fibromyalgia, an intra- and inter-observer comparison. Thermol. Int., 11, 143, 2001.
- Martinez-Lavin M. Fibromyalgia as a sympathetically maintained pain syndrome. Curr Pain Headache Rep 8:385-9, 2004.
- Ammer K, Engelbert B. Reproducibility of the hot spot count in patients with fibromyalgia: an intra- and inter-observer comparison Thermol. Int. 2009; 19 47–51.
- Peggy Pik-Yuk Hau1, Roger A. Scudds2 and Manfred Harth. An Evaluation of Mechanically Induced Neurogenic Flare by Infrared Thermography in Fibromyalgia. Journal of Musculoskeletal Pain, 1996, Vol. 4, No. 3 : Pages 3-20
- Rothschild BM. Fibromyalgia: an explanation for the aches and pains of the nineties. Comprehensive Therapy 1991, 17(6):9-14
- Qiao Z, Vaeroy H, Morkrid L. Electrodermal and microcirculatory activity in patients with fibromyalgia during baseline, acoustic stimulation and cold pressor tests. J Rheumatol 1991;18:1383-9.
- Larson AA, Pardo JV, Pasley JD. Review of Overlap Between Thermoregulation and Pain Modulation in Fibromyalgia. Clin J Pain. 2013, Jul 24.
- Jeschonneck M et al. Abnormal microcirculation and temperature in skin above tender points in patients with fibromyalgia. Rheumatology. 2000; 39:917-921.
- Symonds ME, Henderson K, Elvidge L, Bosman C et al. Thermal imaging to assess age-related changes of skin temperature within the supraclavicular region locating with brown adipose tissue in healthy
children. J Pediatr. 2012 Nov;161(5):892-8. - Lee P, Ho KK, Greenfield JR. Hot fat in a cool man: infrared thermography and brown adipose tissue. Diabetes Obes Metab 2011;13:92-3.
- Brioschi ML, Yeng LT, Pastor EMH, Colman D, Silva FMRM, Teixeira MJ. Documentation of myofascial pain syndrome with infrared imaging. Acta Fisiatr 2007; 14(1): 41-8.
- Brioschi ML, Yeng LT, Pastor EMH, Teixeira MJ. Infrared imaging use in rheumatology. Rev Bras Reumatol 47:42-51, 2007.
- Brioschi ML. Índice termográfico infravermelho no diagnóstico complementar da fibromialgia. São Paulo, 2008. Tese (Pós-Doutorado) – Faculdade de Medicina, Departamento de Neurologia FMUSP, Universidade
de São Paulo. 152 p. - Brioschi ML, Silva FMRM, Yeng LT et al. Prevalência de artrite inicial em perícia de pacientes com fibromialgia. Estudo termográfico. Congressos Genival Veloso de França 2012 – I Congresso Brasileiro de Medicina Legal e Perícias Médicas e I Congresso Brasileiro de Termologia Clínica e Termografia. Fortaleza, 2012.
- Brioschi ML, Abreu GF, Balbinot L et al. Identificação clínica, termográfica e ultrassonográfica de pontos-gatilho em pacientes com fibromialgia (OR015). XXIII Congresso Brasileiro de Medicina Física e Reabilitação, São Paulo, 2012.
FIBROMIALGIA | 10 pistas para ficar atenta
Esta condição de dor crônica pode ser complicada de diagnosticar, mas ouvir como os pacientes descrevem seus próprios sintomas pode tornar os sinais mais fáceis de se identificar.
No caso de uma dor de garganta irritante, seu médico pode olhar sua garganta e procurar placas bacterianas (as populares "placas de pus") nas amígdalas. Ele também pode procurar vermelhidão, ou secreções ou, até mesmo, coletar uma amostra de secreção da garganta com um cotonete e enviar para um exame laboratorial onde será identificado o tipo microorganismo que está causando aquela dor de garganta. Se você tiver uma febre alta associada a tosse ou dor torácica, seu médico lhe poderá solicitar um RX de tórax para procurar pneumonia. Entretanto, nem todos os diagnósticos são tão simples assim!
A Fibromialgia é uma condição que se enquadra no grupo de doenças que não são nada fáceis de se diagnosticar. Condição que causa dor crônica generalizada - assim como fadiga, distúrbios do sono e dificuldades cognitivas - a Fibromialgia é muitas vezes um desafio não somente para os médicos como para muitos profissionais de saúde que cuidam de portadores desta condição.
Até pouco tempo atrás, a Fibromialgia fazia parte do grupo de doenças difíceis de se diagnosticar, especialmente porque não há ainda um exame "padrão ouro" que nos permita conduzir o diagnóstico, como um raio-X ou um exame de sangue. Atualmente, a fibromialgia compreende um diagnóstico de EXCLUSÃO, o que significa que primeiro você tem que descartar outras doenças que possam estar causando sintomas. E muitas vezes, perante esta complexidade diagnóstica, a pessoa portadora de fibromialgia não raramente é desacreditada por profissionais de saúde e pela própria família e amigos.
A Fibromialgia também é um diagnóstico que tem sido sujeita a algumas mudanças. Em 1990, quando os primeiros critérios diagnósticos foram estabelecidos pelo Colégio Americano de Reumatologia dos Estados Unidos, um médico tinha que encontrar os seguintes elementos para dizer que seu paciente tinha fibromialgia:
- dor em pelo menos 11 dos 18 "pontos sensíveis" designados em todo o corpo,
- mais um histórico de dor generalizada que durava mais de três meses.
Em 2010, porém, esses critérios diagnósticos de Fibromialgia foram atualizados para eliminar a exigência dos "tender points" (ou pontos dolorosos) e, em vez disso, concentrarem-se nas descobertas de que um paciente tem dor generalizada, bem como interrupções do sono, fadiga e dificuldades cognitivas.
Enquanto a validade da Fibromialgia como diagnóstico foi uma vez questionada na comunidade médica - levando a um estigma que ainda está superação - a pesquisa contínua nos trouxe uma série de explicações possíveis para as causas físicas da Fibromialgia (que vão da genética aos gatilhos físicos) e sistêmico (envolvendo o sistema nervoso central).
O que sabemos com certeza é que a Fibromialgia afeta aproximadamente 2% da população adulta nos Estados Unidos e este número é muito parecido com os números do Brasil. Segundo estudo publicado por Souza & Perissinotti, tomando como base um estudo nacional de dor crônica ocorrido em 2015-2016, cerca de 2% dos portadores de dor crônica se enquadram em critérios para Fibromialgia. Além disso, seu risco de desenvolver a condição aumenta se você for de meia-idade ou mais velho e tiver sido diagnosticado com lúpus ou artrite reumatóide, diz o Centro de Controle de Doenças dos Estados Unidos (CDC). Você também pode correr um risco maior se for do sexo feminino (a maioria dos pacientes com Fibromialgia são mulheres), se tiver sofrido um trauma ou lesão/sofrimento persistente, ou se for obeso.
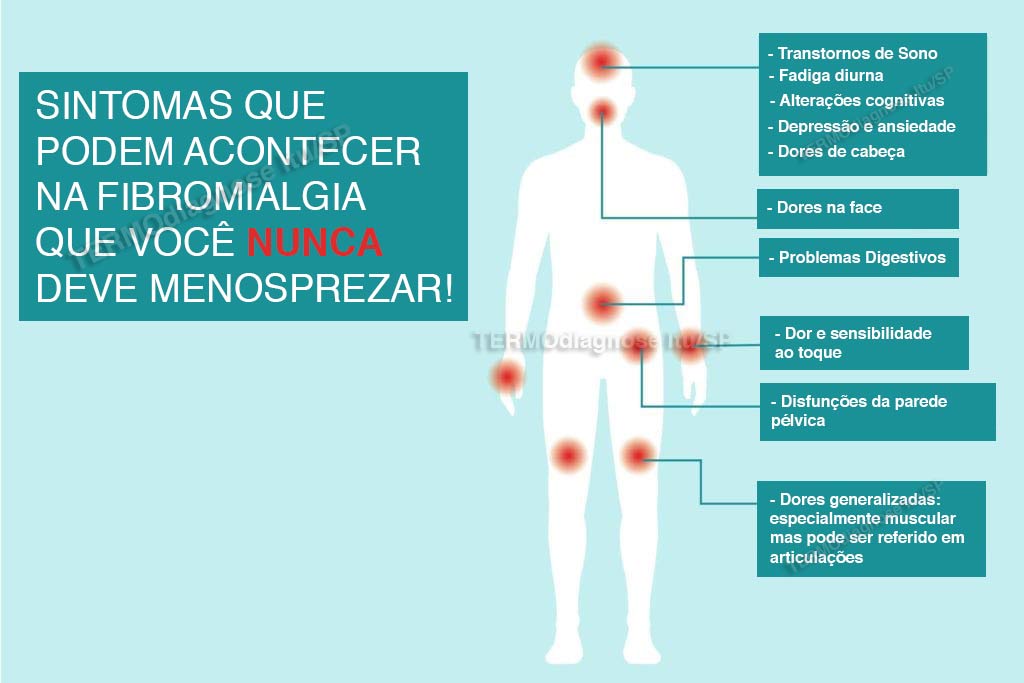
Mas as estatísticas e fatores de risco não podem descrever como a Fibromialgia realmente se comporta nas pessoas que precisam conviver com ela. Seguem abaixo as características mais frequentes dos portadores de Fibromialgia que ouço com mais frequência ao longo das quase duas décadas de Clínica de Dor.
Para informações sobre o uso da Termografia Digital por Infravermelho no auxílio Diagnóstico da Fibromialgia, acesse: FIBROMIALGIA: Diagnóstico Termográfico
Dores generalizadas
Embora cada paciente com Fibromialgia seja diferente, suas descrições de dor esmagadora e debilitante em todo o corpo são muito comuns. Meus pacientes relatam sentirem-se doloridos e enrijecidos com uma dor que vai do topo da cabeça às unhas dos pés. Eles me dizem que a dor está nos músculos, na carne (!) e não nas articulações. Não raramente a dor é descrita como em facada, lacerante, contínua e cansada.
Sensibilidade ao toque
A pessoa portadora de Fibromialgia pode relatar ser excessivamente sensível ao toque e à temperatura. Não raramente, a pessoa com Fibromialgia relata dor inclusive quando alguém a esbarra em uma sala lotada, por exemplo. Inclusive é comum ouvir de mulheres portadoras de Fibromialgia que não conseguem tolerar uma massagem pouco mais vigorosa. Mesmo que o estímulo seja retirado, como tirar a mão de um fogão quente, a dor pode continuar. É muito comum que as pessoas portadoras de Fibromialgia apresentem piora da dor ciclicamente, cerca de 6 em 6 meses. É relativamente comum vermos as recaídas acontecerem nos períodos de extremos de temperatura ambiente, como períodos de verão e inverno. Porém, isso não é uma regra aplicável para todas as pessoas!
Problemas com o sono
É bastante comum a pessoa portadora de Fibromialgia queixar-se de problemas com o sono. Seja dificuldade para iniciar o sono, seja para mantê-lo ou mesmo a pessoa que diz dormir a noite toda, porém acorda como se não tivesse dormido nada! Meus pacientes costumam dizer que acordam diversas vezes durante a noite e acordam como se "um caminhão tivesse por cima" deles. Fato que a insônica e o sono não-restaurador é quase uma marca registrada da pessoa portadora de Fibromialgia.
Cansaço durante o dia
Um dos problemas mais comuns para os pacientes com fibromialgia é a fadiga. É comum meus pacientes se queixarem que se sentem horríveis pela manhã, talvez não somente pela "noite mal dormida" como também pela sensação de cansaço interminável. Não é somente falta de motivação, como muitos dizem, ou "depressão" como profissionais acreditam que seja. É fadiga. É comum meus pacientes sob Cuidados Paliativos, outra área em que atuo, apresentarem sintomas de fadiga, cansaço. Mas aí você, leitor, pode pensar: "Mas a fadiga é explicada pelo câncer, ou outra doença crônica!". Pois então: a Fibromialgia é uma condição de "doença crônica" também. E o fato de ainda não termos um exame "padrão ouro" para o diagnóstico não significa que ela não exista.
Problemas cognitivos
As pessoas portadoras de Fibromialgia, assim como portadoras de outras formas de dor crônica não tratadas queixam-se de "pensamento ruim". Não é raro tais pessoas dizerem "Minha cabeça tá ruim, eu me esforço, mas parece que minha cabeça não liga, fica tudo com névoas!". Também é comum referirem "Tenho dificuldade para se concentrar". É relativamente comum que portadores de Fibromialgia se percebam com memória de curto prazo comprometida.
Depressão e ansiedade
Para muitos pacientes, a Fibromialgia também pode trazer sentimentos de tristeza e outros estados emocionais negativos. Alguns pesquisadores suspeitam de uma conexão entre a Fibromialgia e certos tipos de ansiedade e depressão crônicas. E realmente, alguns dos sintomas citados anteriormente podem estar presentes em estados de ansiedade e depressão. No entanto, a DOR PERSISTENTE é um fenômeno mais evidente no portador de Fibromialgia.
Dores de cabeça
Suspeita-se hoje que a Fibromialgia e a Enxaqueca tenham pontos em comum. O Dr José Geraldo Speciali, neurologista da Universidade de São Paulo - polo Ribeirão Preto - publicou alguns estudos epidemiológicos que sugerem essa correlação. Estudo de Stuginski-Barbosa (2007) concluiu que a Fibromialgia é muito mais prevalente em pacientes com cefaléia primária, especialmente na enxaqueca. Entretanto, tais crises de dor de cabeça podem ser desencadeadas de forma diferente do que em pacientes sem fibromialgia. Mas é MUITO IMPORTANTE lembrar que a ENXAQUECA (ou migrânea) NÃO É uma mera dor de cabeça forte, mas sim uma doença do cérebro que pode ter, dentre outros sintomas, a dor de cabeça.
Questões digestivas
Pacientes portadores de Fibromialgia podem se queixar de problemas digestivos, como inchaço, constipação, dor abdominal e Síndrome do Intestino Irritável (SII), diz o Centro de Controle de Doenças dos Estados Unidos. Fato é que ainda não se compreende muito bem a relação entre ambos, mas curiosamente vemos alguns benefícios do uso dos mesmos medicamentos para controle da Fibromialgia nos pacientes com Síndrome do Intestino Irritável.
Como curiosidade e demonstrando que o pensamento clínico amplo no cuidado ao portador de dor crônica é essencial quando se deseja atingir o sucesso no tratamento foi o caso de uma amiga médica, cerca de 45 anos, que me procurou devido a dor crônica em todo o corpo. Ela recebeu o diagnóstico de Fibromialgia em um grande centro de formação de conhecimento no Brasil. Porém, não apresentava melhora da dor ou mesmo de sua qualidade de vida ainda que tomando diversos medicamentos para manejo da dor conforme protocolos internacionais.
Ela era portadora de Doença Celíaca, com diagnóstico formal. Para quem não sabe, a Doença Celíaca causa uma reação imunológica à ingestão de GLÚTEM, uma proteína encontrada no trigo, na cevada e no centeio. Ao longo do tempo, a reação imunológica à ingestão de glúten cria uma inflamação que danifica o revestimento do intestino delgado, causando complicações médicas. Isso também impede a absorção de alguns nutrientes (má absorção).
O sintoma clássico é a diarreia. Outros sintomas incluem inchaço, gases, fadiga, baixa contagem de glóbulos vermelhos (anemia) e osteoporose. Muitas pessoas não apresentam sintomas.
Devido à dieta rigorosa, esta amiga não apresentava eventos diarreicos, porém referiu que apresentava má absorção de CÁLCIO - mas que estava adequadamente controlado, pois fazia suplementação desta substância. Frente a esta informação, achei adequado primeiro desconfiar se realmente o diagnóstico de fibromialgia estava correto! Isso mesmo! O raciocínio clínico inicial foi que poderia não ser Fibromialgia. Pensei que talvez, além do cálcio, ela poderia ter má absorção de outras substâncias, como o MAGNÉSIO. O magnésio e o cálcio compartilham de uma mesma característica química e pertence ao grupo de substâncias que são mal-absorvidas pelo intestino nos portadores de Doença Celíaca. Níveis reduzidos de ferro, folato, vitamina B12, vitamina D, zinco e magnésio são comuns em pacientes com Doença Celíaca não tratada, provavelmente devido à perda de proteínas da borda da escova e enzimas necessárias para a absorção desses nutrientes. Mesmo que a dosagem de magnésio medidos laboratorialmente estivessem normais, optei por administrar Magnésio de forma experimental.
O magnésio é essencial para a função muscular adequada e atua para aliviar os músculos tensos, doloridos e com cãibras. Controla a contração muscular e atua como relaxante muscular. Portanto, pode ser vital no tratamento de dores nas costas e cãibras, relaxando os músculos das costas, o estresse renal e a tensão muscular. Mas NÃO SE ILUDA! Tomar magnésio não é tratamento para dores musculares ou fibromialgia.
No caso desta amiga médica, após duas semanas de suplementação de magnésio, sua dor desapareceu! Veja que a análise dos dados clínicos foram detalhados e não significa que você, que eventualmente possa estar lendo este texto e tenha fibromialgia deva usar magnésio, ok?
Disfunção do assoalho pélvico
Alguns pacientes com fibromialgia também podem ter uma incidência maior de cistite intersticial. Esta condição pode causar dor pélvica crônica ou pressão na bexiga e na pélvis. Algumas vezes pode ser confundido por alguns profissionais como bexiga hiper-reativa, o que deve ser adequadamente esclarecido.
Dor na mandíbula e na face
É possível que a fibromialgia esteja ligada à dor nos músculos da mandíbula e da face (distúrbio da articulação temporomandibular) ou à dor miofascial (músculo esquelético) em uma parte do corpo. Tais ocorrências podem ser consideradas formas de fibromialgia regional ou localizada ou incompleta. Por isso, tecnologias como a Termografia por Infravermelho devem ser empregadas para o esclarecimento da presença de "pontos-gatilho" ou "trigger-points".
Fibromialgia e artrite: qual é a ligação?
A relação entre a fibromialgia e os diferentes tipos de artrite pode ser complicada. Por um lado, há um diagnóstico inadequado: dependendo de como seus sintomas se apresentam, você pode ser informado que tem fibromialgia quando você realmente tem um tipo de artrite, ou vice versa. A espondilite anquilosante, outra doença reumática, e a fibromialgia podem ser confundidas uma com a outra, por exemplo.
Ao mesmo tempo, ter uma doença crônica dolorosa como a artrite reumatóide pode, por sua vez, desencadear o início da fibromialgia. Doenças inflamatórias como a artrite reumatóide podem afetar a forma como seu sistema nervoso central processa a dor, criando um reforço no processo chamado de "sensibilização central" de ter ambas as doenças ao mesmo tempo.
Se você suspeita que sua combinação de sintomas pode ser fibromialgia, é uma boa idéia começar com Médico de Dor. Como a fibromialgia é um diagnóstico de exclusão, você provavelmente precisará de um exame físico, exames de sangue e de imagem para descobrir o que poderia estar causando seus sintomas. A avaliação de um Reumatologista deverá ser tomada para a segurança de que sua dor não tenha origem inflamatória. Isso é bastante importante, pois é primordial o diagnóstico e controle adequado da doença reumática em vias de evitar maiores complicações em outras estruturas ou órgãos do corpo.
BIBLIOGRAFIA
SOUZA, Juliana Barcellos de; PERISSINOTTI, Dirce Maria Navas. A prevalência da fibromialgia no Brasil – estudo de base populacional com dados secundários da pesquisa de prevalência de dor crônica brasileira. BrJP, São Paulo , v. 1, n. 4, p. 345-348, Dec. 2018 . Available from <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S2595-31922018000400345&lng=en&nrm=iso>. access on 04 July 2020. https://doi.org/10.5935/2595-0118.20180065.
STUGINSKI-BARBOSA, Juliana; DACH, Fabíola and SPECIALI, José Geraldo. Relação entre cefaléia primária e fibromialgia: revisão de literatura. Rev. Bras. Reumatol. [online]. 2007, vol.47, n.2 [cited 2020-07-04], pp.114-120. Available from: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0482-50042007000200006&lng=en&nrm=iso>. ISSN 1809-4570. https://doi.org/10.1590/S0482-50042007000200006.
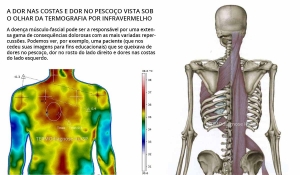
Dor Crônica no Pescoço
A dor cervical crônica é uma condição relativamente frequente e pode ou não estar acompanhada por uma radiculopatia da coluna cervical, ou seja, a raiz de um dos nervos que vão para os membros superiores pode ou não estar comprometidos. Recebi por esses dias uma mensagem de uma amiga que dizia o seguinte:
“Dr, gostaria de uma orientação, minha mãe depois de anos descobriu que está com hérnia na cervical. Ela não dorme a noite de tanta dor! Ela descobriu no início do ano e toma remédio e as dores não passam. Ela chega a vomitar [de tanta dor]! As vezes fico pensando: será que tem algo a mais?”
O pescoço é uma parte incrível do seu corpo, mas tem um trabalho difícil. Ele aguenta o peso de uma bola de boliche o dia todo. Os ossos da coluna cervical, junto com seus músculos e ligamentos, sustentam sua cabeça - que pesa cerca de 5Kg!! Pode ser um equilíbrio delicado. Qualquer coisa, desde dormir mal até má postura, pode causar dores no pescoço.
Mais de um quarto dos adultos em algum momento já experimentaram essa dor, alguns por mais outros por menos tempo. Mas o que pode causar dores no pescoço?
- Muitas coisas podem causar dor no pescoço:
- Má postura
- Movimento Repetitivo
- Maus hábitos de sono
- Bruxismo - ranger dos dentes
- Carregando uma bolsa ou bolsa de ombro pesada
- Compressão de nervos
- Lesões esportivas
- Acidentes de carro com traumatismo do pescoço
- Artrites
- Infecção
- Tumores
Quando você deve ver um médico?
Agende uma consulta se a dor no pescoço for intensa, não responder ao tratamento, piorar com o tempo ou incluir dormência, fraqueza, ou formigamento e dor nos braços e pernas.
IMPORTANTENo caso de sintomas como dor de cabeça associado a febre, queda do estado geral, náusea ou vômito, sonolência excessiva e associados com dores no pescoço com início súbito você deve buscar um serviço de pronto-atendimento.
Perguntas que seu médico pode fazer:
- Quando começou a dor pela primeira vez?
- Você já se machucou? Sofreu algum traumatismo?
- Você tem dormência ou fraqueza nos braços ou nas mãos?
- Mexer o pescoço de uma certa maneira melhora ou piora a dor?
- Tossir ou espirrar faz com que a dor piore?
Seu médico tem muitas ferramentas para descobrir o que está errado. No consultório seu médico pode lhe solicitar a realização de exames de raios-X, Ressonância Magnética, Tomografia Computadorizada, ENMG (eletroneuromiografia) e até exames de sangue. Tudo vai depender dos achados clínicos obtidos por seu médico após sua entrevista e exame físico. Nos casos de dor cervical crônica, ou seja, a dor da coluna cervical com duração igual ou superior a 3 meses, o seu médico deverá considerar outras condições que podem estar desencadeando a dor.
Na TERMOdiagnose nós contamos com a Termografia por Infravermelho, uma nova tecnologia que fornece aos médicos, fisioterapeutas, educadores físicos e outros profissionais de saúde uma abordagem aprimorada de condições que eventualmente não são “vistas” aos exames diagnósticos mais conhecidos.
Mas o que a Termografia por Infravermelho pode identificar?
A Termografia Digital por Infravermelho de Alta Definição oferece ao Profissional da Saúde um posicionamento aprimorado de:
- disfunções neurológicas,
- metabólicas,
- ósteo-articulares,
- musculares e miofasciais
Todos estes elementos podem colaborar com o processo doloroso. Quando diagnosticado e tratado adequadamente, as condições adicionais podem fornecer melhores resultados no manejo da Dor Crônica.
Na Dor Crônica da Coluna, em especial a Dor do Pescoço, o diagnóstico complementar dos componentes miofasciais pode ser o diferencial no manejo adequado da dor. Visto sua vasta malha muscular, a qual assegura a grande capacidade de movimentarmos o nosso pescoço, a possibilidade de haver disfunção de músculos e fáscias torna-se bastante grande. A presença de pontos-gatilho (trigger-points) é um potencial desencadeador de dor crônica que, quando subdiagnosticado ou subtratado pode ser o diferencial no sucesso ou no fracasso do manejo da dor.
A TERMOMETRIA CUTÂNEA (ou Termografia Digital por Infravermelho de Alta Definição)
A Termometria Cutânea consta na Tabela de Procedimentos Médicos da Associação Médica Brasileira/AMB (39.01.007-4) e Classificação Brasileira Hierarquizada de Procedimentos Médicos/CBHPM (41.50.11.36), complementando o exame clínico, portanto, parte integrante do diagnóstico médico em diversas síndromes, segundo literatura científica.
Formas Mais Comuns de Dor Crônica
A dor crônica é comumente definida como qualquer dor que dura mais de 12 semanas. Enquanto a dor aguda é a sensação normal que nos alerta para uma lesão ou doença, a dor crônica é aquela que persiste, geralmente por meses ou anos. Nas quase duas décadas acompanhando pacientes com Dor Crônica, era comum receber pacientes com 10, 20 e até 40 anos de dor persistente pelos mais variados motivos. Em sua grande maioria, foi comum escutar do paciente "Doutor, o senhor é minha última esperança!". Tal assertiva espantosa costuma ter origem em inúmeras abordagens pregressas feitas por especialistas de outras áreas, em sua maioria, ineficientes ou, ainda pior, com posturas de menosprezo pelo sintoma referido pelo doente. No entanto, a não adesão ao tratamento é um fator importante à não-eficiência do manejo da dor crônica, desabonando diversos profissionais pelo insucesso terapêutico. Os motivos são diversos, desde expectativas elevadas de controle da dor até incapacidade financeira para adquirir os medicamentos.
Porém, infelizmente, a dor crônica segue subdiagnosticada e subtratada.
A dor crônica pode afetar até oito em cada 10 adultos. Pode ser causada por lesão musculoesquelética (envolvendo ossos, músculos ou articulações), disfunção do sistema nervoso, doenças crônicas e distúrbios autoimunes (Raffaeli & Arnaudo, 2017)
Aqui estão algumas das causas mais comuns que afetam os adultos americanos atualmente:
Dor Crônica nas Costas
Segundo pesquisas da Universidade da Carolina do Norte em Chapel Hill, nada menos que 84% dos adultos nos EUA terão dores crônicas nas costas em algum momento de suas vidas. Frequentemente ocorrendo na região lombar, a dor pode ser causada por uma lesão ou desenvolver-se progressivamente devido a artrite, osteoporose ou desgaste normal/natural osteomuscular (Freberger et al., 2009).
A dor nas costas tornou-se uma epidemia nos EUA e é hoje uma das principais causas de incapacidade e perda de produtividade no local de trabalho. As causas comuns de dores crônicas nas costas incluem:
- Estenose (diminuição do calibre) envolvendo o estreitamento do canal espinhal e compressão dos nervos;
- Listeses vertebrais ou abaulamentos discais;
- Fraturas por compressão (fraturas patológicas) comumente associadas à osteoporose;
- Lesões dos tecidos moles causadas por tensão ou trauma nos músculos, ligamentos ou tendões das costas;
- Fraturas da coluna vertebral;
- Deformidades estruturais tais como escoliose (a curvatura lateral anormal da coluna vertebral) ou lordose (a curvatura interna excessiva da parte inferior das costas)
Dores de cabeça crônicas
Cerca de 50% da população adulta irá relatar dores de cabeça durante um ano, enquanto mais de 90% irá relatar um histórico vitalício de dores de cabeça. Uma dor de cabeça crônica é aquela que ocorre por pelo menos 15 dias por mês durante não menos do que três meses consecutivos (Jensen & Stovner, 2008). Os tipos mais comuns de dores de cabeça crônicas são:
- Dores de cabeça crônicas tensionais causadas por estresse, fadiga ou sono não restaurador;
- Dores de cabeça de tensão ocular causadas quando os músculos oculares ficam tensos;
- Enxaquecas causadas por estímulos do sistema nervoso ou irregularidades hormonais;
- Dores de cabeça de grupo causadas pelo aumento dos vasos sanguíneos na cabeça.
Dor Crônica nas Articulações
A dor articular é um dos principais tipos de dor crônica entre adultos, normalmente causada por lesão, infecção ou avanço da idade. De acordo com um relatório da U.S. Bone and Joint Initiative, a artrite é a causa mais comum, afetando mais de 51 milhões de americanos (ou aproximadamente um em cada dois adultos) (Yawn et al, 2009).
Alguns dos tipos mais comuns de dor crônica nas articulações são:
- Artrite reumatóide, um distúrbio auto-imune que causa inchaço nos espaços articulares;
- Osteoartrite, comum em idosos e que geralmente afeta as articulações maiores;
- Lesões por movimentos repetitivos, comuns em atletas e pessoas que realizam atividades físicas repetitivas;
- Bursite causada pelo inchaço dos sacos cheios de líquido que amortecem as articulações;
- Tendinite causada pela inflamação dos tendões das articulações.
Dor Neuropática
A dor neural crônica (neuropática) afeta um em cada 10 americanos, de acordo com um estudo da Escola de Medicina da Clínica Mayo. Isso geralmente acontece quando os nervos são comprimidos, danificados ou expostos a drogas que tiram seu revestimento exterior protetor (chamado de bainha de mielina), entre outros motivos (U.S. Bone and Joint Initiative, 2012).
Alguns dos exemplos mais comuns de dor neuropática crônica são:
- Neuropatia diabética, muitas vezes ocorrendo nas mãos ou nos pés;
- Ciática, tipicamente causada pela compressão nervosa que desencadeia uma dor de tiro na perna;
- Síndrome do túnel do carpo, comumente associada a movimentos repetitivos;
- Neuralgia pós-herpética, um tipo de dor crônica que persiste após um surto de herpes zóster;
- Neuralgia do trigêmeo, causada por lesão do nervo trigêmeo da face
Referências
Raffaeli W, Arnaudo E. Pain as a disease: an overview. J Pain Res. 2017;10:2003–2008. Published 2017 Aug 21. doi:10.2147/JPR.S138864
Freberger, J.; Holmes, G.; and Agar, R. "The Rising Prevalence of Chronic Low Back Pain." Arch Intern Med. 2009; 169(3):251-58. DOI: 10.1001/archinternmed.2008.543.
Jensen, R. and Stovner, L. "Epidemiology and Comorbidity of Headache". Lancet Neurol. 2008;7:354–61. DOI: 10.1016/S1474-4422(08)70062-0.
Yawn, P.; Wollen, P.; Weingarten, T. et al. "The Prevalence of Neuropathic Pain: Clinical Evaluation Compared With Screening Tools in a Community Population." Pain Med. 2009; 10(3):586-93. DOI: 10.1111/j.1526-4637.2009.00588.x.
U.S. Bone and Joint Initiative. (2012) The Impact of Musculoskeletal Disorders on Americans — Opportunities for Action (Third Edition). Rosemont, Illinois: U.S. Bone and Joint Initiative. ISBN 978-0-9963091-1-0.

![[Parte III] Dor "nas pernas" e não "das pernas"](/media/k2/items/cache/9ecd376e5371efaef9aad9bc9143aed8_Generic.jpg)
![[Parte I] Dor "nas pernas" e não "das pernas"](/media/k2/items/cache/f710044bf79a4b1f5d8b085e5e5d9711_Generic.jpg)